| Туберкулёз. Симптомы. Диагностика. Лечение. Профилактика. |  |
|
Туберкулёз известен с глубокой древности и до сих пор представляет важную медицинскую и социальную проблему. Ежегодно в мире 8 млн человек заболевают, а 3 млн - умирают от туберкулёза. Величина пандемии настолько велика, что в 1993 г. ВОЗ объявила туберкулёз проблемой «великой опасности». В последние годы во всём мире повысилась заболеваемость туберкулёзом. Основные причины повышения заболеваемости: снижение уровня жизни населения, повлекшее ухудшение качества питания; возросшая миграция населения из эпидемически неблагополучных районов, уменьшение масштабов и качества проведения комплекса противотуберкулёзных мероприятий и появление устойчивых в специфической терапии штаммов. Чтобы снизить остроту проблемы, ВОЗ определила в качестве главных компонентов программы борьбы с этой болезнью активное выявление больных и иммунизацию против туберкулёза. Этиология Туберкулёз у человека вызывают микобактерии: в 92% случаев - Mycobacterium tuberculosis, в остальных случаях - М. bovis (вид, вызывающий туберкулёз у крупного рогатого скота и человека).
М. tuberculosis - неподвижные тонкие палочки, аэробы. Кислотоустойчивы, для их окрашивания необходима особая методика (по Цилю-Нильсену). Возбудитель может размножаться как в макрофагах, так и внеклеточно. Палочки устойчивы во внешней среде: на страницах книг сохраняются 3-4 мес, в уличной пыли - 10 дней, в воде - до года, в замороженном состоянии - десятилетиями. При УФО и кипячении погибают в течение нескольких минут. Медленно растут на классических питательных средах - появление первых колоний отмечают через 4-8 нед.
Эпидемиология Туберкулёзом болеют люди всех возрастных групп - от новорождённых до лиц старческого возраста. Источники инфекции: больной человек, мясо-молочные продукты от животных, больных туберкулёзом. Пути передачи: чаще - воздушно-капельный, реже - алиментарный; также возможен трансплацентарный путь инфицирования (от беременной к плоду). Факторы передачи инфекции - длительный контакт с бактериовыделителем, плохие социально-бытовые условия, голодание, иммунодепрессия. Контагиозность невысока, во многом зависит от состояния защитных сил макроорганизма. Сезонность и периодичность заболеваемости не характерны. Хотя туберкулёз не относят к высококонтагиозным заболеваниям, 25-50% людей, тесно контактирующих с бактериовыделителями, инфицируются. Каждый больной-бацилловыделитель способен заразить 10-15 человек. Следует помнить, что заразиться туберкулёзом - не значит заболеть. Манифестная форма туберкулёза развивается в 5-15% случаев, у остальных заражённых формируется нестерильный иммунитет. Почти в 90% случаев не удаётся установить источник инфицирования, что свидетельствует о наличии значительного резервуара туберкулёзной инфекции среди населения. Риск развития заболевания тем выше, чем младше ребёнок в период инфицирования. Патогенз Патогенез складывается из трёх основных этапов: инфицирования, развития первичного очага в каком-либо органе, прогрессирования заболевания с появлением новых симптомов. Проникновение микобактерий в первичный очаг даёт начало процессу взаимодействия макро- и микроорганизма. Одна часть возбудителей остаётся на месте внедрения, другая часть попадает с макрофагами в регионарные лимфатические узлы. Первичный очаг, лимфангиит и регионарный лимфаденит образуют первичный туберкулёзный комплекс. Фагоцитарные реакции незавершённые, поэтому в области первичного туберкулёзного комплекса микобактерий размножаются и, периодически попадая в кровеносные и лимфатические сосуды, разносятся по всему организму. Первичная бактериемия клинически никак не проявляется. Спустя 4-8 нед развивается сенсибилизация, туберкулиновые пробы становятся положительными (вираж). Формируется «нестерильный» иммунитет. У большинства детей и взрослых развивающиеся защитные реакции подавляют инфекционный агент в зоне первичного аффекта, последний постепенно фиброзируется и обызвествляется. В противном случае микобактерий могут распространиться из первичного очага на близлежащие ткани или по току крови в отдалённые органы, вызывая в них прогрессирующие морфологические изменения. Проявлением этого процесса на начальных этапах становятся параспецифические, аллергические и токсико-аллергические реакции, соответствующие понятию «ранняя туберкулёзная интоксикация». Особенность туберкулёзной инфекции - длительное (в течение многих лет, а иногда и пожизненное) сохранение жизнеспособного возбудителя в первичном очаге, лимфатических узлах, очагах диссеминации. Ослабление организма, снижение иммунитета при инфекционных (корь, вирусный гепатит, ВИЧ-инфекция) и других заболеваниях приводят к активации казалось бы полностью «заживших» очагов. Классификация В соответствии с существующей классификацией 1973 г., принятой на VIII Всесоюзном съезде фтизиатров, выделяют 3 группы основных клинических форм туберкулёза.
Клиническая картина Клиническая картина туберкулёза зависит от места внедрения микобактерий, фазы патологического процесса, наличия осложнений. Заболевание развивается медленно, может продолжаться долго, иногда десятилетиями. У детей и подростков чаще выявляют первичный туберкулёз, возникающий при заражении микобактериями туберкулёза ранее неинфицированного организма. Среди всех форм первичного туберкулёза преобладает туберкулёз внутригрудных лимфатических узлов, реже диагностируют туберкулёзную интоксикацию, первичный туберкулёзный комплекс, плеврит и др. Чаще всего при туберкулёзе у детей поражаются лёгкие (85,3% среди локальных форм туберкулёза). Внелёгочные формы возникают в результате гематогенной диссеминации инфекции из первичного очага. Преобладают симптомы интоксикации, признаки локального воспаления выражены меньше. Характерно состояние гиперсенсибилизации, проявляющееся параспецифическими реакциями. Чем младше заболевший ребёнок, тем выше вероятность развития тяжёлых локальных и генерализованных форм туберкулёза. Ниже представлены наиболее частые или тяжёлые клинические формы туберкулёза у детей. Туберкулёзная интоксикация у детей и подростков Это самая частая форма болезни. Развивается обычно в дошкольном и младшем школьном возрастах. Появляются субфебрилитет, повышенная раздражительность, утомляемость, нарушения сна, аппетита. При осмотре можно выявить бледность кожи, снижение массы тела, тургора мягких тканей, микрополиадению. При этой форме туберкулёза иногда возникают следующие параспецифические проявления.
Для диагностики туберкулёзной интоксикации важно обнаружение виража туберкулиновых проб - впервые выявленной положительной реакции Манту или увеличение размеров папулы на 6 мм и более по сравнению с данными предыдущей реакции. При инструментальном исследовании внутренних органов специфического поражения выявить не удаётся. Исходы. Инфекционный процесс может годами протекать волнообразно с возможным самоизлечением после формирования иммунитета или переходом в локальную форму. Первичный туберкулёзный комплекс Протекает бессимптомно (до развития осложнений) и может быть обнаружен только при рентгенологическом исследовании. В таких случаях выявляют участок затенения в лёгком, увеличенные лимфатические узлы корня и связующую их «дорожку», образуемую тенью сосудов и бронхов. Осложнения. Пневмония, вовлечение плевры при субплевральной локализации очага. Исходы. При благоприятном течении происходит кальцификация лимфатических узлов и казеозного очага в лёгких, при осложнённом течении возможны развитие гематогенной диссеминации, ателектаза, лимфогенной диссеминации и образование каверны. Туберкулёзный бронхаденит Туберкулёз внутригрудных лимфатических узлов (туберкулёзный бронхаденит) - самая частая локальная форма первичного туберкулёза у детей. Увеличение лимфатических узлов приводит к сдавлению трахеобронхиального дерева. При нерезкой гиперплазии лимфатических узлов у больных появляются только признаки туберкулёзной интоксикации. При выраженном бронхадените развиваются довольно характерные клинические проявления: битональный, коклюшеподобный кашель, осиплость голоса, признаки хронической или острой интоксикации. Вследствие увеличения лимфатических узлов средостения возможно развитие локальных изменений: расширение подкожной венозной сети на коже груди, расширение поверхностной капиллярной сети в зоне С (симптом Франка), укорочение перкуторного звука над областью средостения. Аускультативная картина бедна. Для подтверждения диагноза проводят рентгенологическое исследование, а также бронхоскопию. Осложнения. Нарушение проходимости бронхов, туберкулёз бронхов, плеврит. Исходы. При благоприятном течении происходит кальцификация лимфатических узлов, при осложнённом течении возможны развитие гематогенной диссеминации, ателектаза, лимфогенной диссеминации и образование каверны. Диссеминированный туберкулёз лёгких У детей и подростков диссеминированный туберкулёз лёгких возникает редко, протекает в острой (милиарный туберкулёз лёгких) и подострой формах. Заболевание развивается вследствие обширного гематогенного распространения туберкулёзной инфекции. Начинается внезапно с фебрильной лихорадки. Быстро нарастают симптомы интоксикации, сухой кашель, одышка. Характерно несоответствие между выраженной дыхательной недостаточностью и минимальными изменениями в лёгких (по данным рентгенографии). Развиваются лимфаденопатия, гепатолиенальный синдром. При рентгенографии лёгких выявляют мелкие многочисленные тени по всем лёгочным полям (картина «снежной бури»), что позволяет установить диагноз. Бактериоскопия и бактериологическое исследование мокроты малоинформативны - мокрота редко содержит микобактерии. Более чувствительные и специфичные методы лабораторной диагностики - ПЦР и ИФА. Туберкулиновые пробы часто отрицательны (туберкулиновая анергия). Диагноз можно подтвердить трансбронхиальной биопсией. Осложнения. Сердечно-лёгочная недостаточность, анемия, гематогенные отсевы в различные органы, штампованные «очковые» каверны в верхних долях обоих лёгких (при подостром диссеминированном туберкулёзе). Исходы. Несвоевременная диагностика этой формы при отсутствии лечения приводит к гибели больного в течение нескольких месяцев («скоротечная чахотка»). Туберкулёз мочевых и половых органов В настоящее время это наиболее распространённая форма внелёгочного туберкулёза. Преимущественно поражаются почки. Клиническая картина мало отличается от неспецифического воспалительного процесса в мочевой системе и характеризуется пиурией и эритроцитурией. Для диагностики обязательно проводят бактериологический посев мочи, модифицированные туберкулиновые пробы (оценку степени лейкоцитурии после подкожного введения 2 ТЕ туберкулина), исследование крови методом ПЦР, а также УЗИ и рутинные рентгеноконтрастные исследования почек и мочевых путей. Осложнения. Кавернозный туберкулёз почки, стриктура мочеточников. Исходы. При адекватной своевременной терапии исход благоприятный. В противном случае развиваются осложнения и пионефроз, при котором необходимо удаление почки. Туберкулёз костей и суставов Туберкулёз костей и суставов возникает преимущественно у детей раннего возраста в течение первых 3 лет после инфицирования. Обычно страдают средние отделы позвоночника. Эрозия передней поверхности тел позвонков приводит к их спадению и выраженному кифозу без сколиоза. Клинические проявления: боль, ограничение подвижности, отёк поражённых отделов позвоночника. При прогрессировании процесс распространяется на нижележащие отделы, появляются «холодные абсцессы». Среди всех суставов туберкулёзом чаще всего поражаются тазобедренный и коленный суставы. Туберкулёзный артрит обычно протекает с выраженной экссудацией и хорошо поддаётся специфической терапии. Рентгенологические изменения позвоночника и суставов в виде деструкции костной и хрящевой тканей появляются поздно, в силу чего важное диагностическое значение имеет поиск первичного очага инфекции. Осложнения. При прогрессирующем спондилите возможно развитие натёчников - новых абсцессов, удалённых от основного очага, образовавшихся вследствие перемещения гноя по межмышечным пространствам. Исходы. Ранняя инвалидизация, образование горба, контрактура поражённого сустава. Туберкулёзный менингит Достаточно редкая, но прогностически неблагоприятная форма туберкулёза, развивающаяся преимущественно у детей раннего возраста. Заболевание начинается постепенно с изменения поведения ребёнка, общих симптомов недомогания, субфебрильной лихорадки. Позже появляются головная боль, светобоязнь, сонливость, менингеальные знаки, судороги, поражение черепных нервов, развивается кома. В диагностических целях показана поясничная пункция. Ликвор прозрачный, вытекает под давлением, на его поверхности (в термостате в течение суток) образуется фибриновая плёнка, в жидкости обнаруживают микобактерии туберкулёза. Для туберкулёзного менингита характерна белково-клеточная диссоциация - высокое содержание белка при низком лимфоцитарном плеоцитозе, что свидетельствует о блоке ликворных путей и преобладании застойных явлений над воспалительными. Осложнения. Отёк мозга, гипертензионно-гидроцефальный синдром. Исходы. Без лечения летальность при этой форме составляет 100%. Ранняя диагностика и специфическая терапия позволяют радикально улучшить прогноз. Диагностика Диагноз туберкулёза основывается на клинико-анамнестических и лабораторных данных (бактериоскопическое, бактериологическое, серологическое исследования, ПЦР), определении чувствительности к туберкулину и результатах инструментальных исследований. Ведущий метод раннего выявления туберкулёза у детей - туберкулинодиагностика, основанная на определении уровня специфической сенсибилизации, развившейся вследствие инфицирования микобактериями. Туберкулиновая проба - аллергическая реакция замедленного типа. Для массовой туберкулинодиагностики применяют внутрикожную пробу Манту с 2 ТЕ очищенного туберкулина PPD-R. Во внутреннюю поверхность предплечья специальным одноразовым туберкулиновым шприцем вводят внутрикожно 0,1 мл стандартного раствора туберкулина. На месте введения через 24-72 ч возникает гиперемия, а в центре её - папула. Для оценки пробы через 48-72 ч измеряют диаметр папулы перпендикулярно продольной оси руки. Примерная схема обследования при подозрении на туберкулёзную инфекцию
Оценка реакции Манту по величине папулы
Реакцию Манту проводят ежегодно всем детям в возрасте от 1 года до 18 лет, желательно в один и тот же сезон, независимо от предыдущих результатов. В условиях массовой внутрикожной вакцинации и ревакцинации БЦЖ с помощью туберкулиновых проб возможно выявление не только инфекционной, но и поствакцинальной аллергии. Для их отличия принимают во внимание срок, прошедший с момента вакцинации или ревакцинации, характер и динамику предыдущих реакций. Резко положительную реакцию, в том числе и гиперергическую, всегда следует расценивать как инфицирование. При выявлении положительной реакции Манту ребёнка следует направить на обследование к фтизиатру. В 7-10% случаев у инфицированных и даже больных туберкулёзом детей туберкулиновые пробы могут быть отрицательными [при тяжёлой дистрофии, некоторых инфекционных заболеваниях (кори, коклюше и др.), а также у больных соматическими заболеваниями, получающих иммуносупрессоры (глюкокортикоиды и др.)]. При постановке диагноза указывают локализацию поражения, фазу патологического процесса (инфильтрации, распада, обсеменения или рассасывания, уплотнения, рубцевания, обызвествления), осложнения. По наличию или отсутствию выделения больным туберкулёзной палочки (БК - бацилла Коха) туберкулёз характеризуют как БК (+) или БК (-). Перечисляют также остаточные изменения перенесённого туберкулёза. Дифференциальная диагностика Дифференциальную диагностику проводят в зависимости от клинических проявлений. При туберкулёзной интоксикации исключают хроническую очаговую инфекцию другой этиологии. При наличии признаков поражения лёгких или трахеобронхиальных лимфатических узлов исключают банальную пневмонию, саркоидоз, лимфопролиферативное заболевание. Варианты с внелёгочной локализацией туберкулёза дифференцируют с неспецифическими поражениями данных систем. Лечение Лечение проводит фтизиатр совместно с педиатром и врачами других специальностей (урологом, окулистом, неврологом, ортопедом и т.д.). Основа лечения - этиотропная химиотерапия. Её проводят с учётом возраста ребёнка, его анатомо-физиологических особенностей, формы и активности туберкулёзного процесса. Особое внимание уделяют организации режима, питанию, физической нагрузке. Лечение больных туберкулёзом осуществляют длительно (6-18 мес), поэтапно (стационар-санаторий-противотуберкулёзный диспансер). Химиотерапию начинают немедленно после установления диагноза, проводят длительно и непрерывно. Обычно назначают комбинацию из 2 и более лекарственных средств. Противотуберкулёзные препараты классифицируют в зависимости от их эффективности.
Обязательные составляющие любого кратковременного курса химиотерапии - изониазид и рифампицин (препараты выбора), а также пиразинамид, этамбутол и стрептомицин (дополнительные препараты). Остальные препараты менее эффективны и/или обладают большим количеством побочных эффектов, поэтому их применяют преимущественно при длительном лечении и выявлении у больного полирезистентных микобактерий. Лекарственные противотуберкулёзные препараты обладают многими побочными действиями, поэтому необходимы строгое соблюдение режима применения препарата, профилактика побочных эффектов (например, назначение витаминов группы В, особенно витамина В6). Также необходимо соблюдать следующие правила проведения химиотерапии.
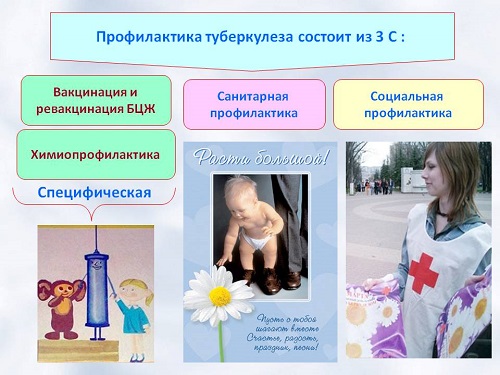
Помимо химиотерапии проводят посиндромное патогенетическое лечение. Оперативное лечение у детей проводят преимущественно при костно-суставном туберкулёзе (иссечение поражённой ткани) и туберкулёзе мочеполовой системы. Проводят комплекс неспецифических мероприятий, направленных на укрепление защитных сил организма (лечебное питание, витаминотерапию, физиопроцедуры, ЛФК, лечение иммуномодуляторами и др.). Профилактика Профилактика туберкулёза у детей направлена на предотвращение инфицирования (имеет важное значение в раннем возрасте) и предупреждение заболевания.
Прогноз Прогноз при туберкулёзе зависит от клинической формы заболевания, возраста ребёнка, своевременности и эффективности лечения. Инфекционный процесс может годами протекать волнообразно, при этом вероятность неблагоприятных исходов и ранней инвалидизации высока в раннем детском возрасте и пубертатном периоде. |